後悔しないために知っておきたい体外受精と顕微授精の違い|メリット・デメリットを比較
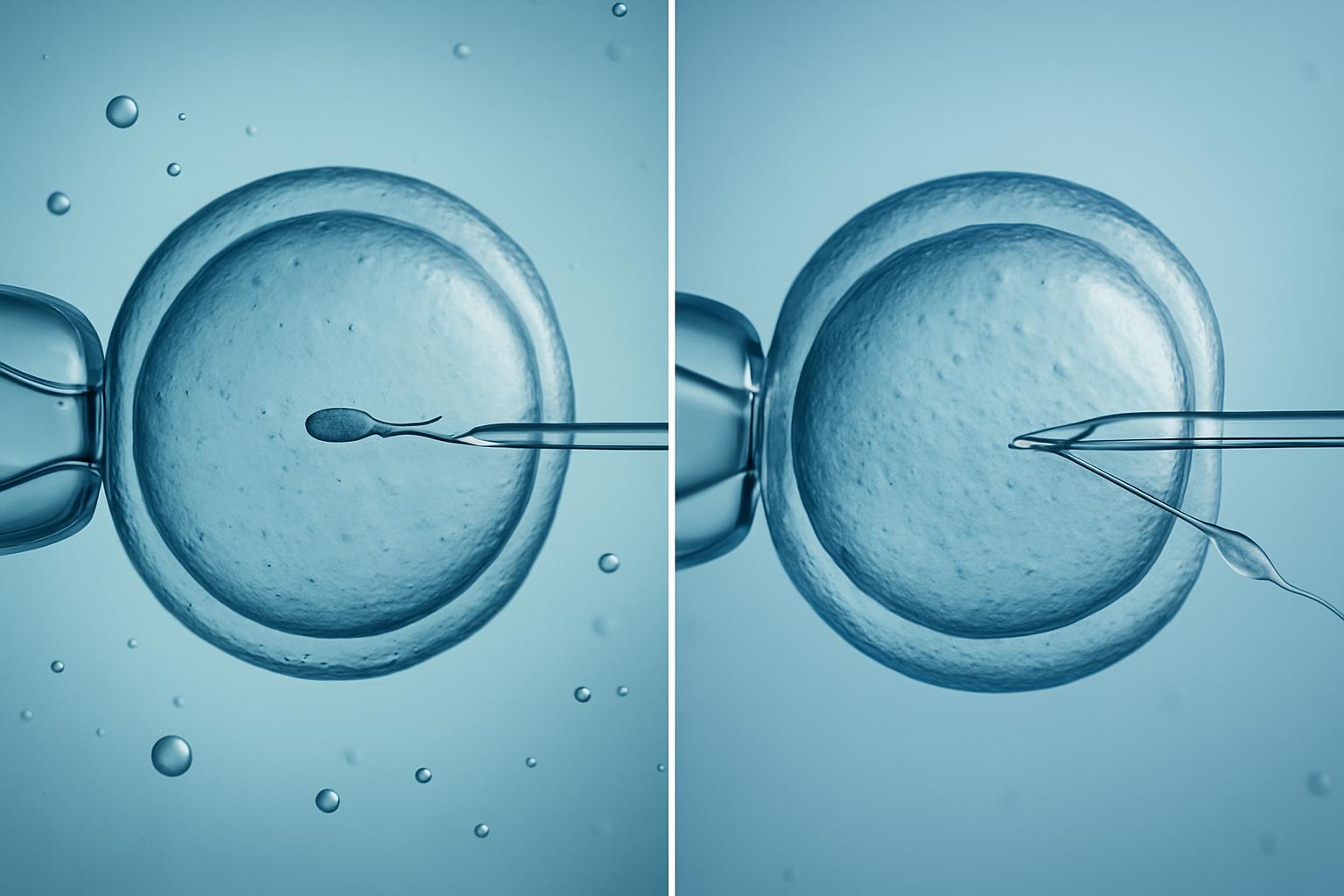
体外受精と顕微授精の違いを正しく理解することで、あなたに最適な不妊治療法を選択できるようになります。本記事では、それぞれの治療法の基本的な仕組みから適応条件、成功率、費用、リスクまで詳しく解説します。不妊の原因や年齢に応じてどちらを選ぶべきか、医師との相談時に押さえておくべきポイントも分かります。治療開始前に知っておきたい重要な情報を網羅的にお伝えしますので、後悔のない治療選択の参考にしてください。
1. 体外受精と顕微授精の基本的な違い
不妊治療において、体外受精と顕微授精は代表的な生殖補助医療技術です。両者は受精のメカニズムや適応条件が大きく異なるため、それぞれの特徴を正確に理解することが治療選択の鍵となります。
1.1 体外受精(IVF)とは
体外受精(In Vitro Fertilization:IVF)は、女性の卵巣から採取した卵子と男性の精子を体外で受精させる治療法です。採取した卵子をシャーレに入れ、その中に処理した精子を加えて自然な受精を促します。
この方法では、精子が自らの力で卵子に到達し、透明帯を通過して受精が成立します。そのため、ある程度の精子の運動能力と受精能力が必要となります。受精後、培養された胚は子宮内に移植され、着床を待つことになります。
体外受精は1978年に世界初の体外受精児が誕生して以来、多くのカップルに希望をもたらしてきた確立された技術です。
1.2 顕微授精(ICSI)とは
顕微授精(Intracytoplasmic Sperm Injection:ICSI)は、極細の針を使用して1個の精子を直接卵子の細胞質内に注入する高度な技術です。顕微鏡下で行われるため、この名称で呼ばれています。
この方法では、精子の運動能力や受精能力に関係なく、物理的に精子を卵子内部に送り込むことができます。そのため、重度の男性不妊症例でも受精の可能性を高めることができます。
顕微授精は1992年に初めて成功例が報告された比較的新しい技術で、現在では不妊治療における重要な選択肢の一つとなっています。
1.3 受精方法の根本的な違い
体外受精と顕微授精の最も大きな違いは、受精のプロセスにあります。以下の表で両者の違いを整理しました。
| 項目 | 体外受精(IVF) | 顕微授精(ICSI) |
|---|---|---|
| 受精方法 | 精子が自然に卵子に侵入 | 針で精子を卵子内に直接注入 |
| 必要な精子数 | 数万から数十万個 | 1個 |
| 精子の条件 | 運動能力と受精能力が必要 | 形態が正常であれば可能 |
| 技術的難易度 | 比較的シンプル | 高度な技術が必要 |
| 受精率 | 60-80% | 70-85% |
体外受精では、精子が卵子の周囲にある透明帯を自力で通過する必要があります。一方、顕微授精では人為的に精子を卵子内部に配置するため、精子の質に関わらず受精の機会を創出できます。
また、体外受精は卵子1個に対して多数の精子を使用しますが、顕微授精では厳選された1個の精子のみを使用します。この違いにより、適応となる症例も大きく異なってきます。
2. 体外受精と顕微授精の適応条件

不妊治療において体外受精と顕微授精のどちらを選択するかは、不妊の原因や患者の状態によって慎重に判断される必要があります。それぞれの治療法には明確な適応条件があり、適切な選択が治療成功の鍵となります。
2.1 体外受精が適している場合
体外受精は、卵管の機能に問題がある場合や軽度から中度の男性不妊に対して第一選択となることが多い治療法です。
| 適応条件 | 詳細 |
|---|---|
| 卵管因子不妊 | 卵管閉塞、卵管水腫、骨盤内癒着 |
| 軽度男性不妊 | 精子濃度1000万/ml以上、運動率30%以上 |
| 原因不明不妊 | 一般不妊治療で妊娠に至らない場合 |
| 子宮内膜症 | 軽度から中度の子宮内膜症 |
| 排卵障害 | 排卵誘発剤に反応しない重度の排卵障害 |
体外受精では、精子と卵子の自然な受精能力が保たれていることが重要な条件となります。精子が卵子の透明帯を通過し、自力で卵子内に侵入できる能力があることが前提となるためです。
2.2 顕微授精が適している場合
顕微授精は、重度の男性不妊や体外受精で受精が困難な場合に選択される高度な治療法です。精子を直接卵子内に注入するため、より幅広い不妊原因に対応できます。
| 適応条件 | 詳細 |
|---|---|
| 重度男性不妊 | 精子濃度500万/ml未満、運動率20%未満 |
| 無精子症 | 精巣や精巣上体から精子を回収する場合 |
| 受精障害 | 過去の体外受精で受精率が低い場合 |
| 抗精子抗体陽性 | 精子の受精能力を阻害する抗体が存在 |
| 採取卵子数が少ない | 貴重な卵子を確実に受精させる必要がある場合 |
顕微授精では、精子の数や運動性に関係なく受精が可能であり、極めて少数の精子しか得られない場合でも治療を行うことができます。
2.3 専門家が判断する選択基準
体外受精と顕微授精の選択は、複数の要因を総合的に評価して決定されます。患者の年齢、不妊期間、過去の治療歴、検査結果などを詳細に検討した上で、最適な治療法が提案されます。
精液検査の結果が選択の重要な判断材料となり、WHO基準値を下回る場合には顕微授精が推奨されることが多くなります。また、女性の年齢が高い場合には、限られた卵子を確実に活用するために顕微授精が選択される場合もあります。
過去の治療結果も重要な判断要素となります。体外受精で受精率が低かった場合や、良好胚が得られなかった場合には、次回の治療では顕微授精への変更が検討されます。
最終的な治療法の決定は、患者夫婦の希望や価値観も考慮しながら、十分なインフォームドコンセントの下で行われることが重要です。
3. 体外受精のメリット・デメリット

3.1 体外受精のメリット
体外受精には多くのメリットがあり、不妊治療を検討している夫婦にとって重要な選択肢となります。
| メリットの種類 | 詳細内容 |
|---|---|
| 幅広い不妊原因に対応 | 卵管因子、男性不妊、原因不明不妊など様々な要因に効果的 |
| 受精過程の確認 | 体外で受精が行われるため、受精の成否を直接確認できる |
| 胚の品質評価 | 培養過程で胚の発育状況や品質を詳しく観察・評価できる |
| 移植タイミングの調整 | 子宮内膜の状態に合わせて最適なタイミングで胚移植が可能 |
体外受精最大のメリットは、自然妊娠が困難な様々な原因に対して包括的にアプローチできる点です。卵管の閉塞や癒着がある場合でも、卵子を直接採取することで妊娠の可能性を高められます。
また、胚培養の技術向上により、より質の高い胚を選択して移植できるため、妊娠率の向上と流産率の低下が期待できます。さらに、余剰胚を凍結保存することで、複数回の治療機会を得ることも可能です。
3.2 体外受精のデメリット
一方で、体外受精にはいくつかのデメリットも存在します。治療を検討する際には、これらの点を十分に理解しておくことが大切です。
| デメリットの種類 | 詳細内容 |
|---|---|
| 身体的負担 | 排卵誘発剤による副作用、採卵時の痛みや出血のリスク |
| 心理的ストレス | 治療結果への不安、反復する治療による精神的負担 |
| 多胎妊娠のリスク | 複数胚移植による双胎以上の妊娠リスク増加 |
| 時間的制約 | 頻繁な通院、治療スケジュールに合わせた生活調整 |
体外受精の最も大きなデメリットは、排卵誘発による卵巣過剰刺激症候群のリスクです。重篤な場合には入院治療が必要となることもあり、慎重な管理が求められます。
経済的な負担も考慮すべき点です。保険適用により自己負担は軽減されましたが、それでも1回あたり数万円から十数万円の費用がかかります。また、治療期間中は仕事との両立に困難を感じる方も多く、キャリアへの影響を心配される女性も少なくありません。
さらに、体外受精は1回の治療で必ず成功するものではなく、複数回の治療が必要となる場合も多いため、長期的な治療計画と心の準備が必要です。
4. 顕微授精のメリット・デメリット

4.1 顕微授精のメリット
顕微授精は、特に重度の男性不妊に対して高い効果を発揮する生殖補助医療技術です。最大のメリットは、精子の数や運動率が著しく低い場合でも受精が可能になることです。
従来の体外受精では受精が困難だった症例でも、顕微授精なら1つの精子があれば受精させることができます。これにより、自然妊娠や通常の体外受精では妊娠の可能性が極めて低かった夫婦にも、妊娠への道筋が開けます。
また、受精率の向上が期待できることも重要なメリットです。卵子に直接精子を注入するため、精子と卵子の出会いが確実になり、受精の成功確率が高まります。
| メリット項目 | 詳細内容 |
|---|---|
| 重度男性不妊への対応 | 精子数極少、運動率低下でも受精可能 |
| 受精率の向上 | 確実な精子と卵子の結合 |
| 精子選別の精度 | 形態良好な精子を選択して使用 |
| 治療選択肢の拡大 | 他の方法で効果が得られない場合の選択肢 |
さらに、顕微授精では胚培養士が形態の良い精子を選別して使用するため、質の高い精子による受精が期待できる点もメリットとして挙げられます。
4.2 顕微授精のデメリット
一方で、顕微授精には注意すべきデメリットも存在します。最も大きな懸念は、自然選択のプロセスを経ずに受精が行われることです。通常の受精では、最も元気な精子が卵子に到達しますが、顕微授精では人為的に精子を選択するため、この自然選択の機能が働きません。
技術的な側面では、卵子に針を刺して精子を注入するため、卵子への物理的ダメージのリスクがあります。この操作により、卵子が傷つく可能性や、受精後の胚発育に影響を与える可能性も指摘されています。
費用面でのデメリットも重要な考慮点です。顕微授精は体外受精よりも高度な技術と専門的な設備が必要なため、治療費が割高になる傾向があります。
| デメリット項目 | 詳細内容 | 対策・考慮点 |
|---|---|---|
| 自然選択の欠如 | 精子の自然競争による淘汰がない | 事前の精子検査による質の確認 |
| 卵子への侵襲性 | 針による物理的な刺激 | 熟練した技術者による操作 |
| 費用の負担 | 高度な技術による治療費増加 | 保険適用の確認と計画的な治療 |
| 技術依存度 | 施設の技術レベルによる結果の差 | 実績のある施設選択 |
また、顕微授精では胚培養士の技術力に結果が大きく左右される傾向があります。施設や担当者の技術レベルによって成功率に差が生じる可能性があるため、治療を受ける施設選びが重要になります。
長期的な影響についても、まだ十分なデータが蓄積されていない部分があります。顕微授精で生まれた子どもの将来的な健康への影響については、継続的な研究が必要な段階です。
5. 体外受精と顕微授精の成功率比較

不妊治療を検討する際、最も気になるのが治療法ごとの成功率です。体外受精と顕微授精では、患者の年齢や不妊原因によって成功率に差が生まれます。適切な治療選択のために、具体的なデータを基に両者の成功率を詳しく比較していきます。
5.1 年齢別の成功率データ
体外受精と顕微授精の成功率は、女性の年齢によって大きく左右されます。一般的に、若い女性ほど高い成功率を期待できる傾向にあります。
| 年齢 | 体外受精の妊娠率 | 顕微授精の妊娠率 | 体外受精の出産率 | 顕微授精の出産率 |
|---|---|---|---|---|
| 25~29歳 | 約40% | 約38% | 約32% | 約30% |
| 30~34歳 | 約35% | 約33% | 約27% | 約25% |
| 35~39歳 | 約25% | 約23% | 約18% | 約16% |
| 40~42歳 | 約12% | 約11% | 約7% | 約6% |
| 43歳以上 | 約3% | 約2% | 約1% | 約0.5% |
35歳を境に成功率が大幅に低下するのは、卵子の質の低下が主な要因です。体外受精と顕微授精の成功率に大きな差はありませんが、適応となる不妊原因によって選択が決まることが重要なポイントとなります。
5.2 原因別の成功率の違い
不妊の原因によって、体外受精と顕微授精の成功率には明確な違いが現れます。それぞれの治療法が最も効果を発揮する条件を理解することが大切です。
男性不妊が原因の場合、顕微授精の方が高い成功率を示します。特に精子濃度が極端に低い乏精子症や、精子の運動率が悪い精子無力症では、顕微授精が第一選択となります。一方、卵管性不妊や原因不明不妊では、体外受精でも十分な成功率が期待できます。
| 不妊原因 | 推奨治療法 | 妊娠率 | 特徴 |
|---|---|---|---|
| 重度男性不妊 | 顕微授精 | 約30% | 精子数や運動率が極端に低い場合に有効 |
| 軽度男性不妊 | 体外受精 | 約25% | 自然な受精過程を活用できる |
| 卵管性不妊 | 体外受精 | 約35% | 卵管を通さないため効果的 |
| 原因不明不妊 | 体外受精 | 約30% | まず体外受精を試行することが多い |
受精障害が疑われる場合は、最初の体外受精で受精率が低かった際に、次回から顕微授精に切り替えることで成功率の向上が期待できます。
5.3 日本の統計データから見る実績
日本産科婦人科学会の統計によると、2022年の生殖補助医療の実施状況では、全国で約48万周期の治療が行われました。このうち体外受精が約28万周期、顕微授精が約20万周期という割合となっています。
年間約6万人の赤ちゃんが体外受精・顕微授精によって誕生しており、これは全出生数の約7.7%に相当します。治療別の出産数では、体外受精による出産が約3.5万人、顕微授精による出産が約2.5万人となっています。
累積妊娠率の観点から見ると、3回の治療を行った場合の妊娠率は以下のような結果が報告されています。
- 30歳未満:体外受精で約65%、顕微授精で約62%
- 30~34歳:体外受精で約55%、顕微授精で約52%
- 35~39歳:体外受精で約40%、顕微授精で約37%
- 40歳以上:体外受精で約15%、顕微授精で約13%
これらのデータから、複数回の治療を前提とした長期的な視点での成功率評価が重要であることがわかります。また、治療開始年齢が若いほど、累積での成功率が大幅に向上することが明確に示されています。
6. 体外受精と顕微授精の費用比較

不妊治療を検討する際、治療費用は重要な判断材料の一つです。体外受精と顕微授精では、技術的な違いにより費用にも差が生じます。2022年4月からの保険適用により負担は軽減されましたが、完全に無料ではないため事前の理解が必要です。
6.1 保険適用後の自己負担額
2022年4月より、体外受精と顕微授精が保険適用となり、患者の自己負担は3割となりました。ただし、適用には年齢や回数制限などの条件があります。
| 治療方法 | 保険適用時の自己負担額(目安) | 保険適用外の費用(目安) |
|---|---|---|
| 体外受精(IVF) | 15万円~25万円 | 50万円~80万円 |
| 顕微授精(ICSI) | 18万円~30万円 | 55万円~90万円 |
顕微授精の方が体外受精より約3万円~5万円程度高額になる傾向があります。これは、顕微鏡下での精密な作業が必要となるためです。
保険適用の条件として、女性の年齢が43歳未満であること、治療開始時点で法律上の夫婦であることなどが定められています。また、回数制限もあり、40歳未満では6回まで、40歳以上43歳未満では3回までとなっています。
6.2 追加でかかる可能性のある費用
基本的な治療費以外にも、さまざまな追加費用が発生する可能性があります。これらの費用は保険適用外となる場合が多く、事前の確認が重要です。
| 追加費用の項目 | 費用相場 | 必要となる場面 |
|---|---|---|
| 胚凍結保存費用 | 3万円~6万円/年 | 余剰胚を保存する場合 |
| 凍結胚移植費用 | 8万円~15万円 | 凍結胚を使用する場合 |
| 精子凍結保存費用 | 2万円~4万円/年 | 採精日に問題がある場合 |
| 着床前診断(PGT) | 15万円~30万円 | 染色体異常のリスクが高い場合 |
| アシステッドハッチング | 2万円~5万円 | 着床率向上のため |
特に胚凍結保存は多くの患者が利用するため、年間の保存費用も治療計画に含めて考える必要があります。
また、治療に伴う検査費用や薬剤費も発生します。ホルモン検査、感染症検査、排卵誘発剤などの費用は、保険適用となる項目と適用外の項目が混在しているため、詳細な確認が求められます。
6.3 施設による料金の違い
不妊治療を行う施設によっても料金体系に差があります。保険適用部分は統一されていますが、保険適用外のサービスや技術料で差が生じることがあります。
大学附属施設では研究的側面もあり、最新技術を導入している場合があります。一方で、専門クリニックでは患者一人ひとりに合わせたきめ細かいサービスを提供している場合もあります。
| 施設の特徴 | 費用の傾向 | サービス内容 |
|---|---|---|
| 大学附属施設 | 保険適用部分は標準的 | 高度な技術、研究参加の可能性 |
| 専門クリニック | オプション料金に幅がある | 個別対応、待ち時間短縮 |
| 総合施設 | 比較的標準的 | 他科との連携が容易 |
料金の透明性も重要なポイントです。治療開始前に、基本費用だけでなく追加で発生する可能性のある費用についても詳しく説明してもらうことが大切です。
また、支払い方法についても施設により異なります。一括払いのみの施設もあれば、分割払いやクレジットカード払いに対応している施設もあります。治療期間が長期にわたる可能性があるため、支払い方法についても事前に確認しておくことをお勧めします。
地域による料金差も存在します。都市部では競争が激しく価格競争が起きている一方で、地方では選択肢が限られるため料金が高めに設定されている場合もあります。ただし、交通費や宿泊費なども含めて総合的に判断することが重要です。
7. 体外受精と顕微授精の治療の流れ

7.1 体外受精の治療スケジュール
体外受精(IVF)の治療は、約1〜2ヶ月かけて段階的に進められます。治療の流れは排卵周期に合わせて計画され、精密なタイミング管理が必要となります。
| 治療段階 | 期間 | 主な内容 | 通院頻度 |
|---|---|---|---|
| 前処置・検査 | 1〜2週間 | ホルモン検査、超音波検査、血液検査 | 2〜3回 |
| 卵巣刺激 | 8〜12日 | 排卵誘発剤の投与、卵胞発育のモニタリング | 3〜5回 |
| 採卵・採精 | 1日 | 卵子回収、精子採取、受精処理 | 1回 |
| 培養期間 | 3〜5日 | 受精卵の培養、胚の発育観察 | 通院なし |
| 胚移植 | 1日 | 子宮内への胚移植、黄体補充 | 1回 |
| 判定 | 移植後2週間 | 妊娠判定、ホルモン値確認 | 1〜2回 |
体外受精では、自然な受精プロセスを体外で再現するため、精子と卵子を同じ培養皿で培養します。排卵誘発剤により複数の卵胞を成熟させ、採卵時に10〜15個程度の卵子を回収することが一般的です。
7.2 顕微授精の治療スケジュール
顕微授精(ICSI)の治療スケジュールは、基本的に体外受精と同様の流れを辿りますが、受精方法に大きな違いがあります。治療期間も同程度の1〜2ヶ月となります。
| 治療段階 | 期間 | 主な内容 | 体外受精との違い |
|---|---|---|---|
| 前処置・検査 | 1〜2週間 | 精子の詳細分析、運動性・形態評価 | より詳細な精子検査が必要 |
| 卵巣刺激 | 8〜12日 | 排卵誘発剤の投与、卵胞発育確認 | 同様の処理 |
| 採卵・採精 | 1日 | 卵子回収、精子の選別・準備 | 精子の特別な前処理が必要 |
| 顕微授精処理 | 当日 | 顕微鏡下で単一精子を卵子に注入 | 高度な技術と設備が必要 |
| 培養期間 | 3〜5日 | 受精卵の培養、発育観察 | 同様の処理 |
| 胚移植・判定 | 移植後2週間 | 胚移植、妊娠判定 | 同様の処理 |
顕微授精では、熟練した胚培養士が顕微鏡下で1個の精子を直接卵子に注入する技術が用いられます。この処理により、精子の運動性や数に問題がある場合でも受精が可能となります。
7.3 両者の治療期間の違い
体外受精と顕微授精の全体的な治療期間に大きな差はありませんが、処理時間と技術的な複雑さに違いがあります。
体外受精は採卵当日の処理時間が比較的短く、精子と卵子を混合した後は自然な受精を待つため、ラボでの作業時間は2〜3時間程度です。一方、顕微授精では採卵当日に高度な技術を要する処理が必要となり、ラボでの作業時間は4〜6時間程度要します。
通院回数についても若干の違いがあり、顕微授精では事前の精子検査がより詳細に行われるため、準備段階で1〜2回の追加通院が必要となる場合があります。
治療結果の判定までの期間は両者とも同様で、胚移植から約2週間後に妊娠判定が行われます。ただし、顕微授精では受精率の予測が困難な場合があるため、培養期間中の経過観察がより重要になります。
両方の治療法とも、患者の身体的・精神的負担を軽減するため、効率的なスケジュール管理と丁寧な説明が行われています。治療期間中は定期的なモニタリングにより、最適なタイミングでの処理が実施されます。
8. 体外受精と顕微授精のリスクと注意点

体外受精と顕微授精は、いずれも高度生殖医療技術として多くの夫婦に希望をもたらしていますが、治療を受ける前に知っておくべきリスクや注意点があります。治療法による違いを理解し、十分な準備をすることで、より安心して治療に臨むことができます。
8.1 母体への身体的リスク
体外受精と顕微授精では、排卵誘発剤の使用により卵巣過刺激症候群(OHSS)のリスクがあります。軽度の場合は腹部の張りや軽い腹痛程度ですが、重篤な場合は呼吸困難や血栓症を引き起こす可能性があります。
採卵時には麻酔を使用するため、麻酔によるアレルギー反応や呼吸抑制のリスクも考慮する必要があります。また、採卵針による出血や感染症のリスクも存在しますが、適切な処置により重篤な合併症の発生率は低く抑えられています。
| リスクの種類 | 体外受精 | 顕微授精 | 発生率 |
|---|---|---|---|
| 卵巣過刺激症候群 | あり | あり | 軽度:10-20%、重度:1-3% |
| 採卵時の出血 | あり | あり | 1%未満 |
| 感染症 | あり | あり | 0.1%未満 |
8.2 多胎妊娠のリスク
体外受精・顕微授精ともに、多胎妊娠の発生率が自然妊娠より高いという特徴があります。複数の胚を移植した場合、双子や三つ子などの多胎妊娠となる可能性が高くなります。
多胎妊娠は母体にとって妊娠高血圧症候群や早産のリスクを増加させ、胎児にとっても低出生体重や発達異常のリスクが高まります。現在では単一胚移植が推奨されており、多胎妊娠のリスクを大幅に軽減できます。
顕微授精では、精子を直接卵子に注入する過程で、自然選択が働かないため、染色体異常のある精子が受精に関与する可能性があります。これにより、わずかながら先天性異常のリスクが増加する可能性が指摘されています。
8.3 精神的負担の違い
体外受精では、複数の卵子と精子を培養皿上で自然に受精させるため、受精しない可能性による精神的ストレスがあります。一方、顕微授精は確実に受精させる技術のため、受精に関する不安は軽減されます。
しかし、顕微授精では技術的な操作により受精させるため、「自然な形での受精ではない」という心理的な負担を感じる方もいます。また、顕微授精は体外受精よりも高度な技術を要するため、治療に対する期待値が高くなり、失敗時の落胆も大きくなる傾向があります。
両治療法とも、治療期間中のホルモン変動により気分の浮き沈みが激しくなることがあります。特に採卵後から判定日までの期間は、結果への不安から睡眠障害や食欲不振を引き起こすケースもあります。
治療回数を重ねるごとに精神的負担は蓄積され、夫婦関係や日常生活に影響を与える可能性があります。適切なカウンセリングや心理的サポートを受けることで、これらの負担を軽減することができます。
9. 体外受精と顕微授精の選び方のポイント

9.1 不妊原因から考える選択基準
不妊治療において、原因に応じた適切な治療法選択が成功への重要な鍵となります。男性不妊が主な原因である場合、精子の数や運動率、形態に問題があることが多く、この状況では顕微授精が有効な選択肢となります。
精子濃度が1,500万個/ml未満の乏精子症、運動率が32%未満の精子無力症、正常形態率が4%未満の精子奇形症などの男性因子がある場合は、顕微授精によって受精率の向上が期待できます。一方、卵管閉塞や卵管采周囲癒着などの卵管因子による不妊の場合は、体外受精が適応となることが一般的です。
| 不妊原因 | 推奨される治療法 | 選択理由 |
|---|---|---|
| 男性因子(重度) | 顕微授精 | 精子を直接卵子に注入するため受精率向上 |
| 卵管因子 | 体外受精 | 卵管を経由せずに受精が可能 |
| 原因不明不妊 | 体外受精から開始 | まず標準的な方法で受精能力を確認 |
| 受精障害の既往 | 顕微授精 | 過去の体外受精で受精率が低かった場合 |
排卵障害や子宮内膜症による不妊の場合は、まず体外受精を試行し、結果に応じて顕微授精への変更を検討することが多くなっています。複数の原因が複合している場合は、主となる原因を特定して治療法を決定することが重要です。
9.2 年齢を考慮した選択方法
年齢は治療法選択において極めて重要な要素です。35歳未満の女性では卵子の質が比較的良好であることが多く、男性因子に問題がなければ体外受精から開始することが推奨されます。しかし、35歳以上の場合は、時間的制約を考慮してより確実性の高い治療法を選択することが求められます。
40歳以上の女性では卵子の質の低下により受精率や妊娠率の低下が懸念されるため、男性因子の有無にかかわらず顕微授精を選択するケースが増加しています。これは、限られた採卵機会を最大限に活用するための戦略的な判断といえます。
男性の年齢も考慮要因となり、45歳以上では精子のDNA損傷率が上昇する傾向があります。この場合、顕微授精において質の良い精子を選別して使用することで、受精率や妊娠継続率の改善が期待できます。
9.2.1 年齢別推奨治療アプローチ
| 女性年齢 | 推奨アプローチ | 考慮事項 |
|---|---|---|
| 35歳未満 | 体外受精から開始 | 卵子の質が良好、時間的余裕あり |
| 35-39歳 | 原因に応じて選択 | バランスを重視した治療選択 |
| 40歳以上 | 顕微授精を優先検討 | 限られた機会の最大活用 |
9.3 セカンドオピニオンの重要性
不妊治療における治療法選択は、人生に大きな影響を与える重要な決断です。複数の専門家の意見を聞くことで、より適切な治療方針を決定できる可能性が高まります。
特に初回の治療で期待した結果が得られなかった場合や、治療方針について疑問を感じた場合は、セカンドオピニオンを積極的に活用することが推奨されます。異なる施設では検査方法や評価基準が異なることがあり、新たな治療の可能性が発見されることもあります。
セカンドオピニオンを求める際は、これまでの検査結果や治療歴を整理して持参することが重要です。過去のデータを基に、現在の状況をより正確に評価してもらうことができます。また、治療に対する希望や不安についても率直に相談することで、個人の価値観に合った治療選択が可能となります。
複数の視点からの総合的な判断により、最適な治療法を選択することで、治療成功の可能性を高めることができます。夫婦で十分に話し合い、納得のいく治療方針を決定することが、精神的な負担軽減にもつながります。
10. まとめ
体外受精と顕微授精の最大の違いは受精方法にあります。体外受精は精子と卵子を自然に受精させる方法で、顕微授精は精子を直接卵子に注入する技術です。選択基準は不妊原因により決まり、男性不妊の場合は顕微授精、卵管性不妊の場合は体外受精が適しています。成功率は年齢や原因により異なりますが、どちらも保険適用により経済的負担が軽減されています。医師と十分相談し、自分に最適な治療法を選択することが重要です。
和歌山の不妊治療・妊活専門鍼灸院矢野鍼灸整骨院では不妊治療専門の鍼灸で
・自律神経を整えてお体をストレスに強くする
・お腹の血の巡りを良くする
・子宮や卵巣の働きを整える
などの効果で卵子の質と子宮の環境を整えて4か月で妊娠できる体質に変えていきます。
矢野鍼灸整骨院の鍼灸は、てい鍼という痛みゼロの鍼と、熱さの調節できるお灸で初めての方でも安心して受けていただけます。
不妊治療・妊活でお悩みの方は、ぜひ一度ご相談ください。
【この記事を書いた人】
矢野泰宏(やの やすひろ)
鍼灸師/不妊鍼灸専門家
和歌山・矢野鍼灸整骨院院長
妊活に悩む女性のための鍼灸を10年以上提供。病院と併用しながら、東洋医学的アプローチで妊娠を目指すサポートを行っています。
ご予約・ご相談は↓のバナーをタップして、LINE、メール、お電話でご連絡ください。
参考サイト
もし今、このホームページをご覧になっている方で
不妊治療にお悩みでしたら、
ぜひお電話、メール、LINEでご連絡ください。
お問い合わせ・ご予約
施術中は電話に出られない事がありますので、お急ぎでない場合はメールかLINEでお問い合わせください。
- 【受付時間】
- 平日
9:00~12:00 / 15:00~20:30
(最終受付19時50分) - 土曜日
8:30~16:30
(最終受付15時50分)
【定休日】
火曜日・日曜・祝日

「LINE@」でもご予約ができるようになりました!

当院の予約が「LINE@」で簡単にできるようになりました!
当院へのご質問やお身体のお悩み相談もお気軽にご相談ください!
ラインでご予約方法
1.友だち追加
まずは、以下の「友だち追加」ボタンを押して友だち登録をしてください。
2.メッセージを入力
「お名前」と「ご予約希望日時」をお送りいただきましたら、こちらからご連絡させて頂きます。
当院までのアクセス
当院は南海電鉄加太線 中松江駅より徒歩5分です。
- 住所:
- 〒640-8425
和歌山県和歌山市松江北5丁目10-7
- 電話番号:
- 073-455-5805
- 営業時間:
- 平日 9:00~12:00 / 15:00~20:30(最終受付19時50分)
土曜日 8:30~16:30(最終受付15時50分)
- 定休日:
- 火曜日・日曜・祝日
- 備考:
- 完全予約制
アクセス・駐車場
南海電鉄加太線 中松江駅より徒歩5分
駐車場6台
道がわからない場合は遠慮なくお電話ください!
スタッフは全員地元ですので、説明はばっちりできます(^ ^)
県道7号粉河加太線 和歌山市内方面からお越しの場合
-

ヤマダ電機を超えた最初の信号を右に曲がります。
-

最初の信号を左に曲がります。
-

二つ目のこの筋を右に曲がると矢野鍼灸整骨院です!
県道7号粉河加太線 加太方面からお越しの場合
-

紀陽銀行松江支店の見えるこの信号を左に曲がります。
-

最初の信号を左に曲がります。
-

二つ目のこの筋を右に曲がると矢野鍼灸整骨院です!
もし今、このホームページをご覧になっている方で
不妊治療にお悩みでしたら、
ぜひお電話、メール、LINEでご連絡ください。
お問い合わせ・ご予約
施術中は電話に出られない事がありますので、お急ぎでない場合はメールかLINEでお問い合わせください。
- 【受付時間】
- 平日
9:00~12:00 / 15:00~20:30
(最終受付19時50分) - 土曜日
8:30~16:30
(最終受付15時50分)
【定休日】
火曜日・日曜・祝日

「LINE@」でもご予約ができるようになりました!

当院の予約が「LINE@」で簡単にできるようになりました!
当院へのご質問やお身体のお悩み相談もお気軽にご相談ください!
ラインでご予約方法
1.友だち追加
まずは、以下の「友だち追加」ボタンを押して友だち登録をしてください。
2.メッセージを入力
「お名前」と「ご予約希望日時」をお送りいただきましたら、こちらからご連絡させて頂きます。








 友だち追加をして予約する
友だち追加をして予約する

